Índice
¿Qué entendemos por delirio y alucinación?
Delirium o síndrome confusional agudo
Diagnostico diferencial de idea delirante
Algoritmo diagnóstico de delirio
Diagnostico diferencial de alucinación
Algoritmo diagnóstico de alucinación
¿Qué entendemos por delirio y alucinación?
El DSM IV define el delirio como "una falsa creencia basada en una inferencia incorrecta relativa a la realidad externa, que es firmemente sostenida, a pesar de que casi todo el mundo cree y a pesar de cuanto constituye una prueba o evidencia incontrovertible y obvia de lo contrario". El delirio no es una enfermedad sino un síntoma. Aunque es característico de las psicosis, no pertenece ni es patognomónico de ninguna en concreto, pudiendo aparecer tanto en enfermedades médicas como mentales, o por efecto fisiológico de algún tóxico o sustancia. Según el contenido del delirio éste puede ser de diferentes tipos:
- Persecución: Los enfermos se sienten observados, el blanco de la gente y de comentarios. Típicos de la esquizofrenia paranoide.
- Culpa: Estos paciente generalmente están muy deprimidos y a menudo elaboran ideas d suicidio.
- Ruina: El paciente se ve en un estado máxima pobreza. Típico del trastorno depresivo.
- Control: Sensación subjetiva de estar bajo el control de alguien. Se asocia frecuentemente a delirio de persecución.
- Celos: El sujeto está totalmente convencido de que su pareja no le es fiel. Es característica de los pacientes alcohólicos crónicos.
- Somáticos: Convicción de que los órganos han dejado de funcionar.
- Hipocondríaco: Convicción de hallarse afecto de terribles males( cáncer, tuberculosis,...) que manifiestan subjetivamente con falsos síntomas.
- Grandeza: Se caracteriza por un falso aumento de los valores subjetivos. Se observa como síntoma típico en el estado maniaco.
- Religiosos o místicos: La temática incide en Dios u otros personajes de la Historia Sagrada.
- Nihilistas: Sensación de que uno mismo o los demás no existe (Delirio de Cotard: creencia de que uno mismo está muerto).
- Referencia: Cualquier acción de los demás o suceso habitual está referido al paciente.
- Capgras: El sujeto está convencido de que un impostor está ocupando el lugar de su hijo, cónyuge o persona familiar.
- Erotomaniaco: Convicción de ser amado por una persona de una categoría superior.
- Fantásticos: Delirios físicamente imposibles (extraterrestres, etc.).
- Parasitosis: Creencia de estar infectado por insectos u otros cuerpo extraños bajo la piel.
- Dismorfóbico: El paciente está convencido de que posee alguna deformidad.
ALUCINACIÓN: se puede definir como una percepción en ausencia de un objeto o estímulo externo. El individuo está totalmente convencido de la realidad de dicha percepción. Al igual que ocurre con el delirio, la alucinación es un síntoma psicótico característico, aunque puede aparecer en situaciones de estrés, de déficit sensorial o por causas externas en sujetos sin patología mental.
Existen varios tipos de alucinaciones:
- Auditivas: son las más frecuentes. Se presentas de forma característica en los trastornos esquizofrénicos.
- Visuales: Característico de los trastornos orgánicos cerebrales y del consumo de tóxicos.
- Somáticas: percepción de sensación corporal extraña como de electricidad, quemadura, etc.
- Olfativas y gustativas: típicas de las crisis uncinadas del lóbulo temporal.
- Hipnagógica: percepción sensorial falsa al inicio del sueño. No se considera patológica
- Hipnopómpica: percepción sensorial falsa al salir del sueño. Como la anterior no se considera patológica.
ALUCINOSIS: De causa orgánica, cursa sin delirio y el paciente adopta una actitud crítica frente a lo alucinado (sabe que no es real).
ILUSIÓN: Es una alteración de la percepción en la que existe una interpretación errónea de un estímulo externo real. No tiene por qué ser patológico y puede aparecer en situaciones de ansiedad o de miedo, sobre todo en sujetos con algún déficit sensorial así como en el delirium.
¿Cómo diagnosticarlo?
El primer paso en nuestro plan de actuación será asegurarnos de que se trata verdaderamente de un delirio, distinguiéndolo de idea deliroide e idea sobre valorada:
- Delirio o idea delirante: es un síntoma psicótico en donde hay una ruptura con la realidad y en el que el sujeto tiene plena convicción de lo que esta viviendo es cierto.
- Idea deliroide: toda idea que surge como consecuencia de fenómenos afectivos sin que exista ninguna transformación previa de la personalidad. Son fácilmente influenciables, comprensibles ,de duración breve y transitoria. No exige una patología mental.
- Idea sobrevalorada: son ideas con un marcado tono afectivo para el individuo y en torno a la que gira la conducta del paciente. Pueden ser comprensibles en el contexto de algunas situaciones, culturas o costumbres y pueden ser corregibles. El sujeto es capaz de aceptar la posibilidad de que su creencia puede no ser cierta.
Los trastornos que cursan con delirio y alucinaciones son:
- Delirium
- Demencia
- Esquizofrenia
- Trastorno esquizofreniforme
- Trastorno esquizoafectivo (bipolar y depresivo)
- Trastornos afectivos con síntomas psicóticos
- Trastorno delirante
- Trastorno psicótico breve
- Trastorno psicótico compartido
- Trastorno psicótico debido a enfermedad médica
- Trastorno psicótico inducido por sustancias
A diferencia del delirio esquizofrénico en donde predominan las características de incomprensibilidad y absurdo, el delirio en el Trastorno Delirante implica situaciones que pueden ocurrir en la vida real como ser engañado por un amante, ser envenenado o ser perseguido por alguien (delirio bien sistematizado). La creencia es posible y lógicamente argumentable a diferencia del delirio esquizofrénico En el Trastorno Delirante pueden existir alucinaciones táctiles u olfatorias si está en relación con el tema delirante. En temas en los que no tengan nada que ver, la idea delirante, el pensamiento y la actividad del individuo es completamente normal.
Delirium o síndrome confusional agudo
El delirium o síndrome confusional agudo no es sólo un síntoma, implica una alteración de la conciencia y por tanto una disminución de la capacidad de identificar y reconocer el entorno, ocasionado siempre por causa orgánica (entendiendo por causa orgánica una enfermedad médica o efectos de alguna sustancia o tóxico). Secundariamente a la alteración de la conciencia puede existir afectación de otras funciones cognoscitivas, como una alteración del pensamiento (delirio), alteración de la percepción, de la memoria, de la afectividad, etc.
Los ancianos tienen mayor riesgo de presentar un delirium por distintos factores (polimedicados, “envejecimiento cerebral”, déficit sensoriales, aislamiento, cambios de entorno habitual). Todos estos factores se combinan entre sí y cualquier desencadenante puede actuar sobre ellos y producir un cuadro de delirium. Algunos estudios revelan que entre el 20-40% de los pacientes ancianos ingresados, presentan en algún momento de su estancia hospitalaria un cuadro confusional transitorio.
Las causas desencadenantes de delirium son:
-
Desequilibrio metabólico: hipoxia, hipercapnia, hipoglucemia, enfermedad renal, enfermedad hepática, alteraciones equilibrio ácido-base, electrolíticas, etc.
- Endocrinopatías: hipotiroidismo, hipertiroidismo, hiperfunción suprarrenal
- Estados febriles
- Déficit vitamínicos: vitamina B12, folatos y Tiamina
- Estado postoperatorio
- Procesos cardiovasculares: hipotensión, crisis HTA, insuficiencia cardiaca.
- Lesiones del SNC: ACVA, aneurismas, convulsiones , TCE etc.
- Infecciones
- Deprivación sensorial o sobre estimulación: sordera, defectos de refracción.
- Fármacos: anticolinérgicos, anticonvulsivos, antihipertensivos antiparkinsonianos, antipsicóticos, glucósidoscardacos, Cimetidina, clonidina, Disulfiram, insulina, opiáceos, fenciclidina, Fenitoína, ranitidina, salicilatos, sedantes e hipnóticos, esteroides.
- Tóxicos y drogas: alcohol, monóxido de carbono, etc.
Un error importante y nada raro en la clínica diaria es la confusión del delirium con el empeoramiento o la exacerbación de una demencia.
Modificado de Vázquez–Barquero J. L.,1996
Delirium
Demencia
Psicosis
Comienzo
Súbito
Gradual
Súbito
Curso
Fluctuante con exacerbaciones nocturnas
Progresivo
Estable
Conciencia
Disminuida
Normal
Normal
Atención
Afectada globalmente
Normal, salvo en crisis severas
Normal
Cognición
Alterado globalmente
Alterado globalmente
Generalmente normal
Percepción
Alucinaciones frecuentes, sobre todo visuales
Alucinaciones raras
Alucinaciones frecuentes, sobre todo auditivas
Delirios
Poco sistematizadas y fluctuantes
Generalmente ausentes
Sistematizadas
Orientación
Disminuida
Disminución gradual
Buena
Actividad psicomotriz
Retardada, agitada o mixta
Generalmente normal
Generalmente normal
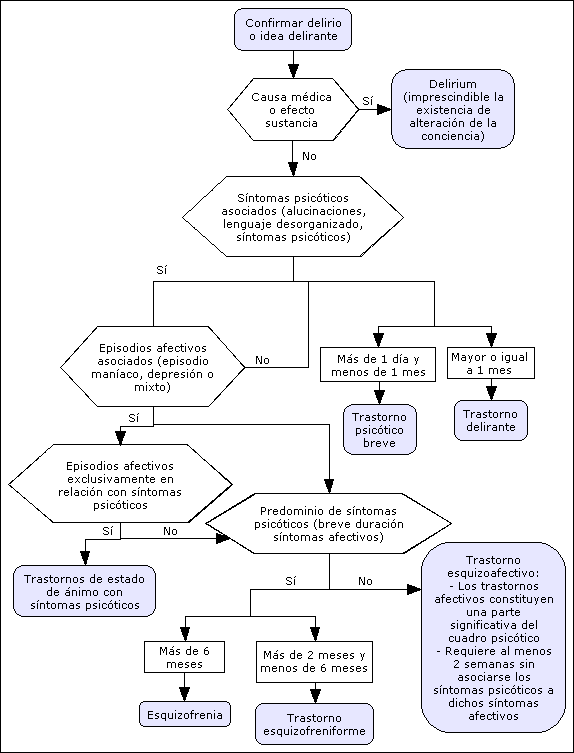
Diagnóstico diferencial de idea delirante o delirio
Tres cuestiones fundamentales que nos orientarán al diagnóstico Y que nos plantearemos al realizar la historia clínica en un paciente con una idea delirante serán:
1º.- Confirmar que existe en realidad una idea delirante y que no es una creencia que no es habitual. Por tanto, habrá que hacer un diagnóstico diferencial entre idea delirante e idea sobrevalorada. En un paciente con una idea delirante no hay más explicación que la suya, por tanto dejaremos que el paciente hable y plantearemos hipótesis alternativas para observar el grado de convicción de la creencia.
2º.- Buscar causa médica o efecto de alguna sustancia. Haremos una historia bien detallada y un screening de drogas, sobre todo en gente joven para descartar consumo. En ancianos hay que descartar una enfermedad subyacente o el efecto de cualquier fármaco.
3º.- ¿Cambios de estado de ánimo?:
Si las ideas delirantes aparecen exclusivamente durante episodios de depresión mayor, mixtos o maniaco → Trastorno del estado de ánimo con síntomas psicóticos.
Si las ideas delirantes con o sin otros síntomas psicóticos aparecen antes o después de los síntomas afectivos nos orientará hacia:
- Trastorno esquizoafectivo: episodios afectivos constituyen una parte significativa del cuadro psicótico.
- Esquizofrenia, trastorno de ideas delirantes: síntomas afectivos constituyen sólo una parte del cuadro psicótico total.
4º.- Duración de la idea delirante
- Duración >1 día y <1 mes: Trastorno psicótico leve.
- Duración 1 mes o mas:
- Con otros síntomas psicóticos positivos (alucinaciones, lenguaje desorganizado) ó negativos, o bien contenido de idea delirante extraña, sin existir episodios afectivos y duración al menos de 6 meses, esquizofrenia.
- Igual que lo anterior pero con una duración <6 meses, trastorno esquizofreniforme
- Si sólo aparecen ideas delirantes sin otros síntomas psicóticos nos inclinaremos más hacia el diagnóstico de trastorno delirante, trastorno en el cual no existe el deterioro de la esquizofrenia. El contenido absurdo de una idea delirante descarta un trastorno delirante
Algoritmo diagnóstico de delirio
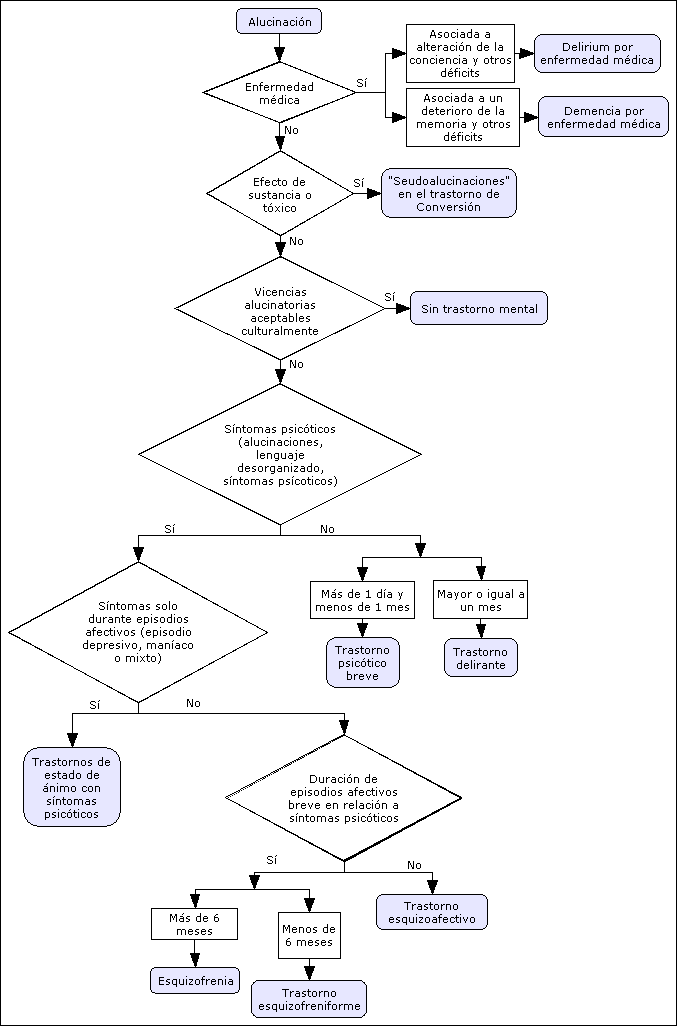
Diagnóstico diferencial de una alucinación
Lo primero que habrá que hacer ante un paciente con una alucinación será descartar patología médica o consumo de tóxicos a través de la historia clínica. Una vez descartado esto, antes de diagnosticar un trastorno psicótico, deberemos tener en cuenta 4 situaciones que no forman parte de éste :
- Trastorno de conversión (seudo alucinación).
- Experiencias alucinatorias que forman parte de un ritual religioso
- Alucinaciones inducidas por sustancias pero sin existir ruptura con la realidad. Por ejemplo la alucinación de un joven al tomar algún tóxico sabiendo que dicha alucinación es debida a la toma de esa sustancia. a la toma de esa sustancia.
- Alucinaciones hipnagógicas: al inicio o al final del sueño.
Por tanto, haremos igual que para el diagnostico diferencial de idea delirante:
1º.- Confirmar que existe en realidad una alucinación y que no se trata de alguna situación anterior.
2º.- Buscar causa médica o efecto de alguna sustancia:
- Si se asocia a una alteración de la conciencia y otros déficit cognitivos y se caracteriza por un curso fluctuante alternando periodos de lucidez, Delirium por sustancia o enfermedad médica.
- Si no existe tal alteración de la conciencia sino que hay un deterioro de la memoria predominantemente y otros déficit cognoscitivos tratándose de un curso más progresivo, Demencia.
3º. ¿Cambios de estado de ánimo?:
- Si las alucinaciones aparecen exclusivamente durante episodios de depresión mayor, mixtos o maniaco, Trastorno del estado de ánimo con síntomas psicóticos.
- Si las alucinaciones aparecen sin otros síntomas afectivos o cuando estos han remitido, Esquizofrenia, trastorno esquizoafectivo (al menos 2 semanas sin síntomas afectivos).
4º. Duración de la alucinación:
- Más de 1 día pero < de 1 mes: Trastorno psicótico breve
- Un mes o más:
- Con otros síntomas psicóticos positivos (ideas delirantes, lenguaje desorganizado) ó síntomas negativos, sin existir episodios afectivos y con una duración al menos de 6 meses → Esquizofrenia.
- Igual que lo anterior pero con una duración <6 meses, Trastorno esquizofreniforme
Algoritmo diagnóstico de alucinación
¿Cómo tratarlo?
Debemos distinguir entre la atención del episodio agudo en urgencias por un lado y la atención del paciente en la consulta de Atención Primaria. En la consulta de Atención Primaria debemos actuar sobre:
La causa orgánica o enfermedad médica: en el caso de episodio de Delirium o Síndrome confusional agudo hemos de buscar posibles causas que puedan desencadenarlo, ya sea por una sustancia, tóxico ó enfermedad médica
La enfermedad psiquiátrica mediante:
- Apoyo y consejo a la familia. La familia va a cumplir un papel primordial, sobre todo y entre otras cosas amortiguando sucesos estresantes que pudieran precipitar una recaída. Hemos de informar de la enfermedad y de las características de un brote psicótico, favoreciendo en todo momento la comunicación. En el Delirium, son muy importantes las medidas de intervención y apoyo, tales como el abastecimiento de un nivel óptimo del estímulo ambiental, la reducción de déficit sensoriales, la fabricación de ambientes más familiares o el proporcionar señales ambientales que faciliten la orientación. Dichas medidas se recomiendan para todos los pacientes con delirium, en base a una cierta evidencia formal pero principalmente debido al valor observado con la experiencia clínica y por la ausencia de efectos nocivos.
A veces, los síntomas negativos de la psicosis, son interpretados como manifestaciones egoístas del enfermo. Nosotros hemos de explicar cómo estas conductas forman parte de la enfermedad, resaltando las actitudes positivas del paciente. - Medidas de rehabilitación psicosocial y ocupacionales que favorezcan la independencia del enfermo.
- Estrategias psicoeducativas
- Antipsicóticos: Las medicaciones antipsicóticas son a menudo el tratamiento farmacológico de elección en el delirium [A]. Se elegirá según el perfil de efectos secundarios. Los antipsicóticos clásicos (Haloperidol, Clorpromazina, perfenacina, trifluoperazina) son eficaces ante los síntomas positivos. Los antipsicóticos atípicos (Clozapina, Olanzapina, Risperidona) son eficaces también ante los síntomas negativos y tienen menos efectos secundarios. A nivel práctico se prefiere pautar en primer lugar aquel antipsicótico al que el paciente ha respondido con anterioridad.
- Litio: La introducción del Litio debe reservarse para psiquiatras o médicos que estén familiarizados con su uso. Es eficaz en la profilaxis del trastorno bipolar, como tratamiento del episodio maniaco, y en menor medido como antidepresivo. La dosis media suele ser de 800- 1200 mg./ día pero esto está sujeto a diferencias individuales, por lo que se debe controlar su nivel plasmático.
-
Conocimiento y manejo de los efectos secundarios de los antipsicóticos. Entre los más frecuentes:
- Síntomas extrapiramidales: las distonías agudas mejoran con 1-2 mg de Biperideno im u oral. De forma preventiva pueden instaurarse esta pauta como dosis diarias. En la hipertonía podemos indicar relajantes musculares como el Diazepam.
- Síntomas anticolinérgicos: los más característicos son la sequedad de boca y estreñimiento. Realizaremos tratamiento sintomático. Si es muy molesto podemos cambiar el antipsicótico. Risperidona y sertindol carecen de estos efectos secundarios.
- Hipotensión ortostática: evitar cambios bruscos a bipedestación e incrementar el uso de sal en las comidas.
-
Otros: agranulocitosis (Clozapina),elevaciones transitorias poco importantes de transaminasas, hepatitis colostática ( Clorpromazina), disminución de la libido.
Actuación en urgencias. Tratamiento sintomático:
Desde hace mucho tiempo y según la bibliografía se ha considerado el Haloperidol el fármaco de elección en la crisis psicótica aguda. Es un fármaco relativamente seguro a corto plazo, con su menor efecto anticolinérgico y menor poder sedativo e hipotensor que otros antipsicóticos típicos, especialmente útil por eso en ancianos y personas con enfermedades subyacentes. Además parece que no existen diferencias significativas en los beneficios con los antipsicóticos nuevos en cuanto al tratamiento de los síntomas psicóticos positivos (sí en cuanto a la tolerancia, efectos secundarios -menores con Haloperidol- y síntomas negativos, en los que los antipsicóticos nuevos han demostrado mayor eficacia. En personas sin sintomatología orgánica comenzamos con 2.5-5 mg IM (niveles en plasma entre 2-3 veces superior que en la vía oral) hasta un máximo de 1 vial de 5mg cada 6 horas sin sobrepasar los 2 ó 3 días con esta pauta. Existen comprimidos de 10 mg y presentación en gotas (10 gotas= 1mg). Para los pacientes que requieren las dosis múltiples del bolo de medicaciones antipsicóticas, las infusiones intravenosas continuas de la medicación antipsicótica pueden ser útiles (ej., el bolo del Haloperidol, 10 magnesio i.v., seguido por la infusión intravenosa continua de 5-10 mg/hora; dosis más bajas se pueden requerir para los pacientes mayores). Para los pacientes que requieren un inicio más rápido de la acción, droperidol, solamente o seguido por el Haloperidol, puede ser considerado.
El Haloperidol y el droperidol se consideran los antipsicóticos más seguros y más eficaces para el delirium. El Haloperidol se asocia a pocos efectos secundarios anticolinérgicos, a efectos secundarios cardiovasculares mínimos y a ningún metabolito activo. Droperidol se asocia a mayor sedación y efectos hipotensos que el Haloperidol, tiene mayor rapidez de acción y un período más corto de actividad que Haloperidol.
A los pacientes que reciben medicaciones antipsicóticas para el delirium debe hacérseles un ECG de control [A]. Un intervalo de QTc mayor de 450 milisegundos o línea de fondo excesiva (más del 25%) puede indicar una consulta a cardiología y una reducción o una discontinuación de la medicación antipsicótica.
Como hemos dicho, el Haloperidol, puede ser considerado actualmente de elección en las crisis psicóticas agudas (por lo conocido y seguro de su uso).
Los antipsicóticos atípicos como Risperidona y Olanzapina han demostrado efectos similares al Haloperidol en cuanto a tratamiento de los síntomas positivos de la esquizofrenia, demostrando además su superioridad ante los síntomas negativos. Tienen menor tendencia a producir síndrome extrapiramidal y no suelen inducir elevaciones en los valores de prolactina. Las dosis requieren ser manejadas de forma empírica según la intensidad de los síntomas, y teniendo también en cuenta la tolerancia al fármaco y los efectos secundarios.
Criterios para la utilización de los antipsicóticos atípicos:
a.- Presencia con carácter persistente de síntomas positivos o negativos
b.- Aparición de síndrome extrapiramidal o de síntomas neuroendocrinos (p. ej. amenorrea) al utilizar otros antipsicóticos
c.- Tendencia a presentar recidivas.
Criterios para no sustituir el fármaco serían:
a.- Que el paciente haya respondido al tratamiento que se esté utilizando (incluidos los antipsicóticos tradicionales)
b.- Que el paciente esté bajo tratamiento con medicación depot
c.- Que tenga un bajo nivel de apoyo social, ya que una de las desventajas de las medicaciones orales frente a las depot es la dificultad para mantener el cumplimiento del tratamiento.
Otros fármacos: Clorpromazina (100-300 mg IM) y Levopromacina (25 mg cada 4horas, dosis máxima diaria 300 mg). Son más sedantes pero menos seguros por sus mayores efectos anticolinérgicos e hipotensores.
En cuadros de agitación leves: el uso de las Benzodiacepinas puede sernos útil (mala absorción vía IM). El tratamiento de Benzodiacepinas como monoterapia es generalmente reservado para el delirium causado por la abstinencia de alcohol o de hipnóticos sedantes [A]. Los pacientes con delirium que pueden tolerar dosis más bajas de medicaciones antipsicóticas pueden beneficiarse de la combinación de una benzodiacepina y de una medicación antipsicótica [C]. De todas formas, las Benzodiacepinas en ancianos pueden causar desorientación.
En cuadros de agitación prolongada (más de 24 horas): Zuclopentixol depot 50-150 mg cada 48 horas según la intensidad del cuadro es un fármaco eficaz.

|
Efectos secundarios más frecuentes de los antipsicóticos: |
|
|
Síntomas extrapiramidales |
· Distonías: 1-2 mg de Biperideno im ó v.oral |
|
Síntomas anticolinérgicos (sequedad de boca, estreñimiento...) |
· Sintomático. Risperidona y sertindol carecen de estos efectos secundarios. |
|
Hipotensión ortostática |
· Evitar cambios bruscos a bipedestación |
|
Otros: agranulocitosis (Clozapina),elevaciones transitorias poco importantes de transaminasas, hepatitis colostática (Clorpromazina), disminución de la libido. |
Cambiar antipsicótico. Los antipsicóticos atípicos tienen menos efectos secundarios. |
Aviso a pacientes o familiares:
Esta información está dirigida a profesionales de atención primaria. Su contenido no debe usarse para diagnosticar o tratar problema alguno. Si tiene o sospecha la existencia de un problema de salud, imprima este documento y consulte a su médico de cabecera.
Bibliografía
- Alcántara Espadafor S. Alucinaciones, delirios y estado confusional agudo. Guía de actuación en Atención Primaria. Segunda edición publicaciones SEMFYC, 2002, Barcelona
- American Psychiatric Association. Practice guideline for the treatment of patients with delirium. American Psychiatric Association. Am J Psychiatry 1999 May;156(5 Suppl):1-20. [Medline]
- Bech P. The significance of delusions in depressive disorders. Curr Opin Psychiatry 2001; 14(1):47-49
- Berrios GE, Fuentenegro de Diego F. Delirio. Madrid: TROTTA; 1996
- Britton A, Russell R. Multidisciplinary team interventions for delirium in patients with chronic cognitive impairment (Cochrane Review). En: The Cochrane Library, Issue 1 2003. Oxford: Update Software.
- Bronheim HE, Fulop G, Kunkel EJ, Muskin PR, Schindler BA, Yates WR, Shaw R, Steiner H, Stern TA, Stoudemire A.The Academy of Psychosomatic Medicine Pratice guidelines for psychiatric consultation in the general medical setting. Psychosomatic 1998 Jul-Aug; 39(4): S8-30 [Medline]
- Brown T, Boyle MF. Delirium. BMJ 2002; 325:644-647. [Medline] [Texto completo]
- Conn DK, Lieff S. Diagnosing and managing delirium in the elderly. Can Fam Physician 2001 Jan;47:101-8 [Medline]
- Feifel D. Rationale and guidelines for the inpatient treatment of acute psychosis.J Clin Psychiatry 2000;61 Suppl 14:27-32 [Medline]
- Fenton M, Coutinho ESF, Campbell C. Zuclopenthixol acetate in the treatment of acute schizophrenia and similar serious mental illnesses Cochrane Review). En: The Cochrane Library, Issue 1 2003. Oxford:Update Software.
- First M, Frances A, Pincus HA. DSM IV. Manual de diagnóstico diferencial. Barcelona: MASSON; 1996
- Frances A, Ross R. DSM IV. Estudio de casos. Guía clínica para el diagnóstico diferencial.Barcelona: MASSON; 1999
- Glick RL, Ghaemi SN. The emergency treatment of depression complicated by psychosis or agitation. J Clin Psychiatry 2000; 61 Suppl 14:43-8. [Medline]
- Hepp U. Diagnose und Behandlung des Delirs. Schweiz Rundsch Med Prax 2002 Mar 13;91(11):455-63. [Medline]
- Heinimaa M. Incomprehensibility: the role of the concept in DSM-IV definition of schizophrenic delusions. Med Health Care Philos 2002;5(3):291-5. [Medline]
- Jarabo Crespo Y., .Santos Rodríguez JL. Actitud ante una psicosis desde la atención primaria de salud. FMC 1996; 7: 447-53
- Joy CB, Adams CE, Lawrie SM. Haloperidol versus placebo for schizophrenia (Cochrane Review). En: The Cochrane Library, Issue 1 2003. Oxford: Update Software
- Larsen TK, Friis S1, Haahr U, Joa I, Johannessen J, Melle I, Opjordsmoen S, Simonsen E, Vaglum P. Early detection and intervention in first-episode schizophrenia: a critical review. Acta Psychiatr Scand 2001; 103(5):323-334 [Medline]
- Leeser J, O'Donohue W. What is a delusion? Epistemological dimensions. J Abnorm Psychol 1999 Nov;108(4):687-944 [Medline]
- McCusker J, Martin C, Abrahamowicz M, Primeau F, Belzile E. Delirium Predicts 12 Month Mortality. Arch Intern Med 2002;162: 457-463. [Medline]
- Gleason OC. Delirium. Am Fam Physician 2003 Mar 1;67(5):1027-34. [Medline] [Texto completo]
- Munárriz Fernandis M . Manejo del paciente violento. FMC 1997; 4: 59-67.
- Psychosocial Interventions in the Management of Schizophrenia. SIGN Publication No. 30. Published October 1998 [Texto completo]
- Tizón JL. Las percepciones sensoriales anómalas en la clínica (II). Etiopatogenia y aproximación terapéutica. FMC 2000; 7: 2-10
- Vázquez-Barquero JL. Psiquiatría en Atención Primaria. Aula Médica; 1998. p. 183-207. [Sumario]
- Waraich PS, Adams CE, Roque M, Hamill KM, Marti J. Haloperidol dose for the acute phase of schizophrenia (Cochrane Review). En: The Cochrane Library, Issue 1 2003. Oxford: Update Software.